Covid-19 und die Folgen für das visuelle System
Erstveröffentlicht in der DOZ 10I23
Sir William Ostler, der Vater der modernen Medizin, schrieb einst: „Die Menschheit hat viele Feinde. Fieber, Hungersnot und Krieg. Aber das mit Abstand schrecklichste davon ist das Fieber.“ Im Jahr 2019 befiel ein neuartiges Fieber in Form eines Virus die Welt und wurde zur neuesten und größten Herausforderung der Menschheit. Im Jahr 2020 war das Leben von Bürgern auf der ganzen Welt vom Sars-CoV2-Virus beeinträchtigt, einem Neuzugang in der Familie der Coronaviren. Sars-CoV2 ist für die Krankheit verantwortlich, die wir als Covid-19 kennen.
Chinesischem Arzt fielen rote Augen auf
Coronaviren sind dafür bekannt, Komplikationen an den Organen, dem neurologischen System, den Muskeln und am Gefäßsystem des Körpers zu verursachen. Bisher waren die Auswirkungen von Coronaviren auf das visuelle System des Menschen jedoch mild und relativ selten. Ungewöhnlicherweise wurde Covid-19 erstmals von einem chinesischen Augenarzt, Dr. Li Wengliang, identifiziert. Dem Arzt waren Patienten aufgefallen, die sich in seiner Klinik mit einem „roten Auge“, ähnlich einer Adenoviren-Infektion oder einer viralen Konjunktivitis, vorstellten. Er beobachtete, dass diese Patienten anschließend schwere Atemwegsprobleme bekamen, deren klinische Anzeichen und Symptome einem ähnlichen Muster folgten und in einigen Fällen zum Tod führten. Li Wengliang benachrichtigte die chinesischen Gesundheitsbehörden, wurde wegen der Verbreitung von „Fake News“ inhaftiert, jedoch später wieder freigelassen, als die chinesischen Behörden die Existenz dieses neuartigen Virus nicht länger leugnen konnten. Bedauerlicherweise starb der Arzt kurz nach seiner Freilassung, nachdem er sich bei einem Glaukompatienten mit Covid-19 angesteckt hatte.
Ursprünglich stellte sich Sars-CoV-2 als ein Atemwegsvirus dar, ähnlich einer Grippe, aber es stellte sich schnell heraus, dass das Virus komplexer ist und den Körper auf mehreren Ebenen beeinträchtigt. Der Schlüssel zu diesem Sars-CoV 2-Virus, das Covid-19 verursacht, liegt in der Hülle des Virus. Der Spike auf der Hülle des Virus ist der perfekte Schlüssel, um die Proteinschleuse der ACE-2-Rezeptoren aufzuschließen. Dabei handelt es sich um Rezeptoren, die sich in den Epithelzellmembranen des Körpers befinden. Dieses sogenannte Schlüssel-Schloss-Prinzip ermöglicht es dem genetischen Material des Virus, die Wirtszelle zu übernehmen und nach erfolgter Reproduktion den Zelltod zu verursachen, wobei die neu gebildeten Viren freigesetzt werden. Genau wie beim Eindringen irgendeines Virus reagiert der Körper mit einer Entzündungsreaktion, bei der es sich um Fieber und andere Symptome und klinische Anzeichen handelt, die üblicherweise mit einer Virusinfektion einhergehen. Im Fall des Sars-CoV-2-Virus kommt es jedoch zu einer hyperinflammatorischen Reaktion. Das körpereigene Immunsystem weiß zunächst nicht, wie es mit diesem neuen Erreger umgehen soll, und reagiert mit einem Zytokinsturm. Dabei produziert der Körper eine Riesenmenge von Zytokinen, um das Virus abzutöten. Diese Zytokine lösen jedoch die hyperinflammatorische Reaktion aus, die an sich gefährlich ist, weil sie wiederum eine Hyperkoagulation auslöst, die jedes Organ im Körper beeinträchtigt und zum Zelltod führt.
Auswirkungen des Coronavirus auf Gehirn
Entsprechend seiner Art als Mitglied der Coronavirus-Familie, zeigt sich die Krankheit Covid-19 in der akuten Anfangsphase mit Symptomen, die denen eines Grippe- oder Erkältungsvirus ähneln: laufende Nase und Niesen, Müdigkeit, Kopfschmerzen und rote Augen. Da das Sars-CoV-2-Virus über den Nasen-Rachenraum in den Körper gelangt und sich dort an die ACE-2-Rezeptoren in der Schleimhaut bindet, kam es bei 60 bis 70 Prozent der mit dem Virus infizierten Patienten zur Anosmie, dem Verlust des Geruchsund damit des Geschmackssinns, da der Riechnerv entzündet ist. Dies scheint bei neueren genetischen Mutationen von Sars-CoV-2 – wie „Eris“, der derzeit besorgniserregenden Variante – nicht der Fall zu sein, war aber bei den früheren und aggressiveren Formen von Sars-CoV-2 eins der Leitsymptome.
Mittlerweile steht zweifelsfrei fest, dass Covid-19 Auswirkungen auf das Gehirn hat. Das Virus selbst kann nicht in das Gehirn eindringen, da das Gehirn durch die sogenannte Blut-Hirn-Schranke geschützt ist. Dennoch verursachen die hyperinflammatorische und thrombopoetische Reaktion eine Encephalomyelitis, eine Entzündung des Gewebes im Gehirn. Bei manchen Patienten handelt es sich lediglich um starke Kopfschmerzen, bei anderen endete die Erkrankung tödlich. Patienten mit einer Covid-19-bedingten Hirnschädigung, die durch Schlaganfälle aufgrund arterieller und venöser Verschlüsse, Mikroblutungen und Grenzlinieninfarkte aufgrund arterieller Störungen verursacht wurden, wurden immer häufiger vorgestellt. Mittlerweile stellen sich immer mehr Patienten mit ähnlichen erworbenen Hirnverletzungen vor, obwohl sie von Covid-19 genesen sind.
Diese Gerinnungsstörungen traten überall im Körper auf. Neben der Hirnschädigung durch Covid-19 entwickelten die Patienten aufgrund ähnlicher Auswirkungen auf das Gefäßsystem in der Lunge eine Lungenentzündung und andere Atemwegskomplikationen.
Je mehr Forschung betrieben und je mehr Fälle veröffentlicht wurden, desto offensichtlicher wurde, dass mehrere Organe im Körper betroffen waren: die Nieren, der Darm und natürlich, als Erweiterung des Gehirns, die Augen. Es ist mittlerweile allgemein anerkannt, dass Covid-19 im Gegensatz zu anderen coronavirusbedingten Erkrankungen das visuelle System erheblich beeinträchtigt.
Untersuchung der Folgen auf gesamtes visuelles System möglich
Als Optometristin und klinische Beraterin bei Optometry Ireland hörte ich Berichte von Kollegen über ungewöhnliche Krankheitsbilder der Augen bei ihren Patienten, die an Covid-19 erkrankt waren. Ich hatte schon selbst auch einige ungewöhnliche Augensymptome bemerkt, die in meiner eigenen Praxis bei Patienten nach einer Covid-19-Erkrankung auftraten. Diese ansonsten gesunden Patienten zeigten klinische Symptome, die einer diabetischen Retinopathie, einer hypertensiven Retinopathie und Gefäßverschlüssen in Netzhautgefäßen ähnelten. Alle hatten diese beiden Dinge gemeinsam: Die Patienten waren von Covid-19 genesen und es handelte sich bei allen um gesunde Personen, bei denen in der Vergangenheit keine derartige Pathologie aufgetreten war.
Ich begann die Literatur zu Covid-19 und den Zusammenhängen mit dem visuellen System zu verfolgen. Ursprünglich beschränkten sich die Belege auf Fallberichte, doch schnell wuchsen die Belege auf große Studien, Metaanalysen und Cochrane-Reviews an, die allesamt die erheblichen Auswirkungen von Covid-19 belegten – nicht nur auf die Augenstrukturen, sondern auf das gesamte visuelle System einschließlich der höheren Sehbahnen.
Wir können also nicht nur untersuchen, wie sich Covid-19 auf das Auge selbst auswirkt, sondern auch, was in allen mit dem Sehvermögen verbundenen Strukturen passiert, beginnend im vorderen Augenabschnitt bis hin zum visuellen Cortex.
Vorderer Augenabschnitt
In den frühen Tagen von Covid-19 litten die Patienten an einer viralen Konjunktivitis, die durch eine Bindehauthyperämie gekennzeichnet war, einschließlich übermäßigen Tränenflusses, Photophobie, schleimigem Ausfluss mit Schwellung des Lids und allgemeinem Diskomfort. In einigen Fällen hatten die Patienten zudem eine Chemosis. Wie bei den meisten viralen Konjunktivitiden verschwindet diese innerhalb von sieben bis zehn Tagen und ist im Allgemeinen selbstlimitierend. In einigen Fällen waren jedoch topische Steroide erforderlich, um die Symptome zu lindern und die Entzündungsreaktion zu reduzieren. Diese Symptomatik ist kürzlich in einigen der neueren Varianten wieder aufgetaucht.
Zu den weiteren Symptomen des vorderen Augenabschnitts, die mit Covid-19 in Zusammenhang stehen, gehören subkonjunktivale Blutungen, die häufig mit hohem Fieber einhergehen oder die daher rühren, dass Antikoagulantien zur Behandlung des mit Covid-19 verbundenen Hypergerinnungssyndroms eingesetzt wurden.
Die Entzündungsreaktion betrifft auch das vordere Augensegment und löst eine Episkleritis oder in schwereren Fällen eine Uveitis aus. Eine Uveitis kann sich isoliert auf einem Segment, vorn oder hinten, manifestieren, oder die gesamte Uvealbahn ist von einer Pan-Uveitis betroff en. Bei diesen Patienten treten typischerweise die klinischen Symptome einer Uveitis sowie verschwommenes Sehen und Augenschmerzen auf. In diesen Fällen können ebenfalls Steroide erforderlich sein, um die Heilung zu fördern.
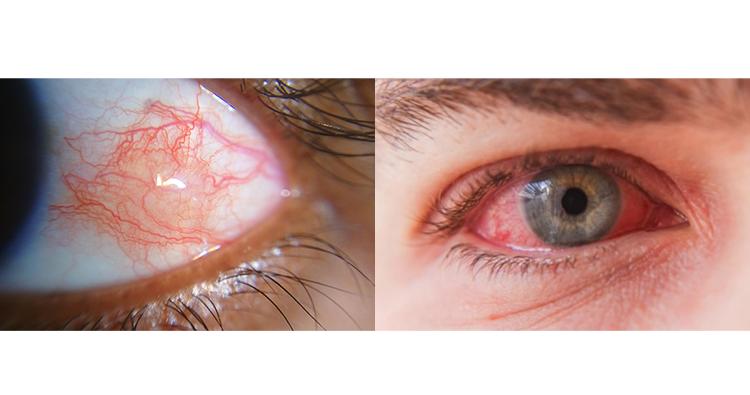
(links): Bei diesem Patienten sieht man eine Episkleritis, die aufgrund der Entzündungsreaktion entsteht.
(rechts): Patient mit einer viralen Konjunktivitis am rechten Auge.
Retina
Angesichts der thrombopoetischen Natur von Covid-19 überrascht es nicht, dass auch die Netzhaut aufgrund ihrer stark vaskulären Struktur betroffen ist. Diese covidbedingten Komplikationen treten als mikroangiopathische Pathologien wie diabetische Retinopathie oder bei Bluthochdruck auf. Zu diesen klinischen Symptomen gehören Netzhautvenen- und Arterienverschlüsse mit entsprechenden Symptomen wie verschwommenes Sehen oder monokulare Gesichtsfelddefekte und Skotome.
OCT-Scans der Netzhaut von Covid-19-Patienten zeigten hyperreflexive Läsionen und spezifische Muster von Mikroaneurysmen und Cotton-Wool-Herden entlang der Netzhautarkaden, was mit den Mustern bei diabetischer Retinopathie übereinstimmt.
Ein neuartiges Erscheinungsbild, das bei Covid-19-Patienten, jedoch nicht bei anderen Pathologien beobachtet wurde, ist das Vorhandensein kleiner Knötchen in der Makula, die bei MRT- oder OCTScans identifiziert wurden. Es wird an-genommen, dass diese Knötchen entweder durch eine Virusassoziation oder durch die Auswirkungen des Virus auf das Netzhautgefäßsystem ausgelöst wurden, wodurch die Durchblutung und Drainage des Venennetzes im hinteren Augenpol beeinträchtigt wird.
Viele Covid-19-Patienten mit diesen klinischen Anzeichen waren jedoch asymptomatisch, da die Läsionen diskret sind und sich mit der Zeit von selbst auflösen, wenn die Auswirkungen des Virus das System verlassen. Sie werden in der Regel bei routinemäßigen Augenuntersuchungen festgestellt, wenn der ansonsten gesunde Patient kürzlich an Covid-19 erkrankt war, aber keine andere mikroangiopathische Pathologie aufwies.
Gefäßveränderungen, die in der Netzhaut von Patienten beobachtet werden, umfassen die Verkrümmung der Blutgefäße sowie Veränderungen des Durchmessers und der Wände der Blutgefäße. Diese Veränderungen treten im gesamten Körper auf, einschließlich der wichtigsten Organe und des Gehirns.
Hirnnerven
Covid-19 wirkt sich speziell auf das visuelle System aus und beeinträchtigt den zweiten Hirnnerv (Sehnerv), was zu einer Optikusneuritis führt, die ein oder beide Augen betrifft und dazu führt, dass diese Patienten einen unterschiedlich starken ein- oder beidseitigen Sehverlust, Schmerzen bei der Augenbewegung, RAPD und Ödeme der Papille aufweisen. Bei diesen Patienten fällt der Rotentsättigungstest positiv aus.
Pupillendefekte sind durch Mydriasis, tonische Pupillen und Schäden an den postganglionären parasympathischen Nervenfasern gekennzeichnet, was zu Veränderungen in der Größe der Pupille und ihrer Reaktion auf Licht sowie zu Unterschieden zwischen den konsensuellen Pupillenreaktionen auf direkte und indirekte Stimulation führt.
Es gab Fälle von Covid-19-Patienten mit Vestibularnystagmus und damit verbundenen Symptomen wie Schwindel, Übelkeit und Erbrechen, die mit einer viral induzierten Vestibularisneuritis vereinbar waren. Es wird angenommen, dass die entzündlichen Auswirkungen von Covid-19 auch eine Demyelinisierung auslösen, die sich natürlich auf die Sehbahn auswirkt.
Auch die Hirnnerven 3, 4 und 6 sind betroffen und verursachen dementsprechend die mit Lähmungen dieser Nerven verbundenen Symptome wie Diplopie, Pupillendefekte, Akkommodationsdefekte und Ptosis.
Bei einer Optikusneuritis umfassen charakteristische Befunde eine reduzierte Sehschärfe, Gesichtsfelddefekte und eine gestörte Farbwahrnehmung. Gleichzeitig können jedoch Papillenhyperämien, Ödeme in und um die Papille sowie Gefäßschwellungen auftreten. Zusätzlich können Exsudate und Blutungen auf der Papille oder in deren Nähe vorhanden sein.
Sehbahn
Bei den Auswirkungen von Covid-19 auf das Gehirn zeigt sich die vielleicht verheerendste Wirkung auf den Sehbahnen und im visuellen Kortex. Entlang der Sehbahn wirken sich Schlaganfälle, die durch den von Covid-19 ausgelösten abnormalen Gerinnungsmechanismus verursacht werden, auf die Hirnnerven 3 und 6 sowie auf die damit verbundenen Gesichtsfelddefekte aus. Die Inzidenz von Schlaganfällen ist bei diesen Patienten mehr als siebenmal höher als bei Patienten mit Grippe und betriff t eine jüngere, gesündere Bevölkerung, die nicht das Gefäßrisiko aufweist, das normalerweise bei Schlaganfallpatienten vorliegt.
Eine weitere schwerwiegende Auswirkung von Covid-19 auf die Strukturen im Gehirn betrifft jedoch den visuellen Kortex und verursacht eine erworbene Form der zerebralen/kortikalen Sehbehinderung, bekannt als CVI. Dieses auch „zerebrale visuelle Wahrnehmungsstörung“ genannte Krankheitsbild tritt auf, wenn die Strukturen des visuellen Systems gesund, die höheren Sehbahnen des visuellen Kortex jedoch beeinträchtigt sind und zu Schwierigkeiten bei der visuellen Verarbeitung führen, die sich wie eine Art „Gehirnblindheit“ äußern. Die Augen senden die richtigen visuellen Informationen über die Sehbahn an das Gehirn, aber das Gehirn kann diese Informationen nicht verarbeiten.
Auch das Farbsehen und die Kontrastempfindlichkeit können beeinträchtigt sein, wenn die Sehbahn betroffen ist. Dies kann auch nach dem Ende der Erkrankung des Patienten bestehen bleiben. Es wird angenommen, dass diese Veränderungen im Farbsehen und in der Kontrastempfindlichkeit auf eine Verletzung der Bereiche des visuellen Kortex zurückzuführen sind, die Farbe und Kontrast verarbeiten, wenn eine Pathologie der Netzhaut oder des vorderen Augenabschnitts ausgeschlossen wurde.
Muskeln
Die entzündlichen Auswirkungen von Covid-19 und die Auswirkungen auf die Durchblutung der Muskeln führen nachweislich zu einer Myopathie der Gesichts- und Orbitalmuskulatur, was zu Ptosis, Gesichtsschwäche sowie unregelmäßigen und unorganisierten Augenbewegungen mit beeinträchtigter Sakkaden- und Verfolgungsbewegung führt.
Die durch Covid-19 ausgelöste demyelinisierende Erkrankung führt bei jüngeren Patienten zu einer Form vom Myasthenia gravis, sowie des Miller-Fischer- und Guillain-Barré-Syndroms mit klinischen Symptomen wie Ptosis, vertikaler Diplopie und Akkommodationsstörungen.
Komplikationen des visuellen Systems aufgrund medizinischer Eingriffe
Covid-19-Patienten wurden mit mehreren Therapieoptionen behandelt, von denen einige eine gute Evidenzbasis hatten und andere, wie wir jetzt wissen, mehr Schaden als Nutzen verursachten. Diese Nebenwirkungen solcher Eingriffe traten in einigen Fällen während der Behandlung und in anderen Fällen nach Beendigung der Behandlung oder in der PPCS-Phase der Infektion auf.
Steroide, die zur Behandlung von Entzündungen, in diesem Fall durch Covid-19, eingesetzt werden, bergen das Risiko einer beschleunigten Kataraktentwicklung, eines erhöhten Glaukomrisikos und einer zentralen serösen Retinopathie. Zur Behandlung der durch das Virus ausgelösten Koagulopathie wurden Antikoagulantien eingesetzt, die wiederum zu Gerinnungs- und Gefäßanomalien führten und dadurch die Netzhaut, die intra- und extraokularen Muskeln sowie die Hirnnerven 2, 3, 4 und 6 beeinträchtigten.
Ein weiterer Effekt von Covid-19 wurde bei einer Patientenkohorte beobachtet, die auf der Intensivstation intubiert wurde und eine Mukormykose, eine Pilzinfektion im Nasenantrum entwickelte, die zu einer Pilzinvasion der Augenhöhle führte, die wiederum zu Proptosis, Schmerzen und Diplopie führte. Dieses Phänomen wurde hauptsächlich bei immungeschwächten Patienten beobachtet und mehrheitlich von Patientengruppen in Indien berichtet.
Die umstrittene Verwendung von Chloroquinin und Hydroxychloroquinin wird mit einer Netzhauttoxizitätin Verbindung gebracht, die eine sogenannte Bulls-Eye-Makulopathie verursacht. Eine Immunglobulintherapie war mit Fällen von beid-seitigem Zentralvenenverschluss verbunden, der zum katastrophalen Verlust des Sehvermögens führte.
PPCS oder Long Covid
Dies bringt uns dazu, die Auswirkungen von PPCS auf das visuelle System zu untersuchen. PPCS wird so genannt, weil der Patient Symptome des Virus zeigt, nachdem es den Körper bereits verlassen hat. PPCS ist auch bekannt als Long-Haul-Syndrom, chronisches Covid-19, Post-Covid-19 und jetzt lautet die offizielle Bezeichnung Persistentes Post-Covid-19-Syndrom (PPCS). Es ist definiert als das Auftreten neuer Symptome drei bis vier Wochen nach der akuten Phase der Infektion, die nicht verschwinden, sondern über viele Monate und in manchen Fällen länger anhalten.
Zu den Symptomen von PPCS gehören Müdigkeit, Atemwegsbeschwerden, Schmerzen in den Muskeln und Gelenken und Störungen des autonomen Nervensystems, die zu Schwitzen, übermäßigem Speichelfluss, Magen-Darm-Problemen, der Unfähigkeit, die Körpertemperatur und den Blutdruck zu regulieren, sowie Schwindel und Ohnmacht führen können. Bei diesen Patienten können auch Brain Fog, Sehprobleme und eine verlangsamte Verarbeitungs-geschwindigkeit im Gehirn auftreten. Patienten, die vor der Ansteckung mit Covid-19 gesund waren und eine gute Belastungstoleranz hatten, können keinen Sport mehr treiben, da ihre Ausdauer erheblich nachgelassen hat. Diese Anzeichen und Symptome traten anfangs besonders häufig in der jungen, gesunden Kohorte von Gesundheitspersonal auf, die aufgrund von PPCS einen erheblichen Rückgang ihrer Lebensqualität erlebten. Mittlerweile tritt es zunehmend in der Allgemeinbevölkerung aller Altersgruppen auf.
Es wird angenommen, dass PPCS auf die Autoimmunreaktion des Körpers auf das Virus zurückzuführen ist, oder auf Schäden, die während der akuten Infektionsphase an den Organen entstanden sind, oder tatsächlich auf die Interventionen, die zur Behandlung des Patienten während der akuten Phase durchgeführt wurden. Zu den neueren Erkenntnissen, die bei Long-Covid-Patienten festgestellt wurden, gehört die Prävalenz anhaltender Gerinnungsstörungen, die wiederum die Gefäße und neurologischen Systeme im Körper beeinträchtigen.
Visuelle Symptome
Der PPCS-Patient wird sich typischerweise mit einer Vielzahl von visuellen Symptomen vorstellen, die kürzlich aufgetreten sind und darauf zurückzuführen sind, dass der Patient mit Sars-CoV-2 infiziert war. Diese Symptome reichen von vermindertem Sehvermögen, Diplopie und Augenschmerzen über Gesichtsfeldausfälle und insbesondere bei jüngeren Patienten zu Schwierigkeiten bei der Naharbeit aufgrund einer Akkommodationsstörung. Einige dieser PPCS-Patienten sind asymptomatisch und weisen nur klinische Symptome auf, die bei einer routinemäßigen Augenuntersuchung festgestellt werden. Dies betrifft insbesondere Netzhautpathologien.
Bei asymptomatischen PPCS-Patienten wurden Gefäßveränderungen festgestellt. Am häufigsten sind Punkt-/Fleckenblutungen, Flammenblutungen, Cotton-Wool-Herde, erweiterte Venen, Gefäßschlängelungen, Veränderungen des Durchmessers der Netzhautgefäße und Netzhautgefäßverschlüsse. Während diese am häufigsten bei Patienten mit zugrunde liegenden Gesundheitsrisiken auftraten, wurden sie auch bei jungen gesunden Patienten ohne Komorbiditäten beobachtet. Die Schwere dieser klinischen Anzeichen korrelierte unabhängig vom Alter mit der Schwere der Covid-19-Infektion.
Neuro-ophthalmische Symptome
Ähnlich wie bei Covid-19 zeigten Patienten mit PPCS in der akuten Phase neuro-ophthalmische Anzeichen und Symptome, darunter Optikusneuritis, Hirnnervenlähmungen, durch Schlaganfälle verursachte Gesichtsfelddefekte, gestörte Konvergenz und Akkommodation, die insbesondere bei jungen Bevölkerungsgruppen zu Problemen bei der Naharbeit führten, sowie Visual-Snow-Syndrom, abnormen Folgebewegungen, Sakkaden und Nystagmen.
Wie bei akutem Covid-19 wurde PPCS mit dem Auftreten von Demyelinisierungspathologien wie dem Guillain-Barré- oder Miller-Fisher-Syndrom in Verbindung gebracht, die die Pupillenreaktionen, die Augenmotilität und die Ptosis des Lids beeinträchtigen. Der Beginn der Myasthenia gravis führt bei einigen Patienten zu vertikaler Diplopie und Ptosis. Autoimmun- und Entzündungsreaktionen führen zu Uveitis, Panuveitis und Episkleritis, ähnlich wie bei Patienten in der Akutphase.
Der Impfstoff selbst
Als das Impfprogramm gegen Covid-19 weltweit eingeführt wurde, tauchten einige wenige Fallstudien mit sichtbaren Nebenwirkungen der Impfstoffe auf, insbesondere beim mRNA-Impfstoff. Bislang handelt es sich dabei immer noch um Einzelfallberichte, doch interessanterweise weisen sie eine bemerkenswerte Ähnlichkeit mit den Auswirkungen von Covid-19 auf das visuelle System auf. Fallberichte umfassen akute Makula- und Neuroretinopathie, vordere Skleritis, Episkleritis, Netzhautgefäßverschlüsse, zentrale seröse Retinopathie und einige Einzelfälle vom Beginn einer Demyelinisierungspathologie.
Auswirkungen nicht mit der Pathologie zusammenhängend
Covid-19 betraf die gesamte Menschheit, nicht nur die Infizierten. Die Bemühungen, die Pandemie zu kontrollieren und die Ausbreitung von Covid-19 durch die Eindämmung des Sars-CoV-2-Virus zu verlangsamen, führten zu Änderungen des Lebensstils, die wiederum Nebenwirkungen auf das visuelle System hatten.
Maskenassoziiertes Trockenes Auge (MADE)
Das Tragen von Masken führt dazu, dass heiße Atemluft nach oben steigt und die Augenoberfläche austrocknet, was zu Problemen mit dem trockenen Auge führt.
Myopie
Man geht davon aus, dass die langen Stunden, die die junge Bevölkerung vor Bildschirmen und in Innenräumen verbringt, zu einer Myopie-Epidemie führen werden, obwohl viele Experten der Meinung sind, dass diese schon vor Covid-19 auf dem Vormarsch war und die Myopie-Kontrolle bereits vor 2020 größerer Aufmerksamkeit bedurft hätte.
Probleme beim binokularen Sehen
In allen Bevölkerungsgruppen kam es zwischen Home-Office-Arbeit, virtuellen Bildschirmtreffen aus beruflichen und familiären Gründen und der Nutzung von Bildschirmen in der Freizeit zu einem deutlichen Anstieg der am Bildschirm verbrachten Zeit. Allerdings ist das menschliche Sehsystem nicht darauf ausgelegt, so viel Zeit damit zu verbringen, auf die Nähe zu fokussieren. Der Mensch hat sich zum Jäger und Sammler entwickelt und unser visuelles System ist so eingerichtet, dass es im Freien optimal funktioniert und bei natürlichem Tageslicht über weite Entfernungen mit minimaler Naharbeit arbeitet.
Im Laufe der Generationen hat sich dies geändert, aber noch nie so stark wie im Verlauf von Covid-19, was zu einer Zunahme dekompensierter Phorien und binokularer Sehstörungen in der Nähe geführt hat. Fälle von plötzlich auftretender Esotropie bei Kindern, die mehr als fünf Stunden pro Tag vor Bildschirmen verbrachten, die häufig in einer Entfernung von 20 cm (oder näher) gehalten wurden. Dieses Phänomen wurde erstmals kurz vor Covid-19 in Einzelfallgeschichten festgestellt, im Laufe der Pandemie kam es jedoch zu einer Zunahme der Meldungen über solche Fälle.
Ich persönlich hatte in meiner eigenen Klinik den Fall eines siebenjährigen Kindes, das eines Morgens mit einem plötzlichen Daueranfall von Links-Esotropie aufwachte. Es verbrachte mehr als acht Stunden am Tag vor dem Bildschirm seines Telefons und seiner Mutter war aufgefallen, dass sich das linke Auge gelegentlich nach innen drehte, aber das hatte sich zuvor immer von selbst korrigiert. Im MRT wurden keine Auffälligkeiten festgestellt und es wurde festgestellt, dass die Esotropie darauf zurückzuführen war, dass das Kind so viel Zeit damit verbrachte, 15 Zentimeter vom Telefonbildschirm entfernt zu arbeiten.
Die Covid-19-„Aufarbeitung“
Alle diese Studien zu den Auswirkungen von Covid-19 auf das visuelle System legen jedoch nahe, dass die Auswirkungen auf das visuelle System weitaus größer sind als bisher angenommen – und die Beweise verdichten sich ständig. Daher sollten wir als Augenspezialisten ein Protokoll haben, das wir befolgen, wenn wir einen Patienten beurteilen und untersuchen, bei dem wir den Verdacht haben, dass er Augenfolgen von Covid-19 oder PPCS hat. Obwohl die Rate an Covid-19-Erkrankten dramatisch gesunken ist (derzeit steigt sie allerdings wieder an) und die Schwere der Krankheit aufgrund der Erfolge der Impfprogramme auf der ganzen Welt deutlich zurückgegangen ist, ist Covid-19 immer noch im Umlauf. Und es gibt auch mehr Menschen, die unter den Auswirkungen von PPCS leiden.
Ein vorgeschlagenes Protokoll zur Untersuchung des Covid-19-Patienten umfasst eine Reihe von Tests, die im Anschluss an die sorgfältige Erhebung der Anamnese und der Symptome durchgeführt werden sollten. Diese Tests können Folgendes umfassen:
- Spaltlampenuntersuchung; Untersuchung des vorderen Augenabschnitts, des Tränenfilms und der Augenlinse
- Motilitätstest für Lähmungen der Hirnnerven 3, 4 und 6
- direkte und konsensuelle Pupillenreaktionen, Größe bestimmen
- Monokulare Sehschärfe sowohl für die Ferne als auch für die Nähe
- Augenglasbestimmung
- vollständige Untersuchung des binokularen Sehens sowohl für die Ferne als auch für die Nähe, einschließlich der Bewertung des Konvergenz- und Akkommodationssystems
- Augeninnendruck, vorzugsweise mit Kontakttonometrie
- Amsler-Gittertest
- Fundusbildgebung/OCT
- Gesichtsfeldtests (von entscheidender Bedeutung bei der Untersuchung auf Probleme entlang der Sehbahnen)
- Rotentsättigungstest
Eine sorgfältige und detaillierte Erhebung der Anamnese und der Symptome ist für die Steuerung des Untersuchungsablaufs und die Einbeziehung relevanter Tests für diese Anzeichen und Symptome von wesentlicher Bedeutung. Es sollte auch bedacht werden, dass sich der Patient möglicherweise gar nicht bewusst ist, dass er Symptome hat, sich daran gewöhnt hat, oder sogar asymptomatisch ist. Wir müssen uns jedoch auch der Differenzialdiagnose bewusst sein und berücksichtigen, dass diese eine breite Manifestation von Augenerkrankungen umfasst, vom Trockenen Auge über bakterielle Konjunktivitis bis hin zu den unterschiedlichen Ursachen für binokulare Sehstörungen und Sehverlust.
Es ist wichtig, unsere Kollegen im Gesundheitswesen wie Physiotherapeuten, Ergotherapeuten, Krankenschwestern und Ärzte, über die Auswirkungen von Sehproblemen auf diese Patienten aufzuklären. Ein Patient, der stürzt und an einen Arzt oder Physiotherapeuten überwiesen wird, kann unter nicht diagnostizierten Sehproblemen leiden, deren Behandlung das Gleichgewicht und die motorischen Fähigkeiten deutlich verbessern kann. Wir müssen auch wissen, wie wir diese Kollegen im Gesundheitswesen erreichen können, wenn unsere Interventionen nicht ausreichen oder den Bedürfnissen der Patienten nicht entsprechen.
Augenoptikerinnen spielen eine wichtige Rolle bei der Behandlung dieser Patienten, indem er bei Bedarf Brillen zur Verfügung stellt, das Trockene Auge behandelt oder bei Pathologien entsprechende Überweisungen durchführt. Wir können Rehabilitation in Form von Orthoptik oder Hilfsmitteln für Sehbehinderte anbieten. Wir können unseren Patienten Ratschläge geben, ihnen zuhören und sie über Änderungen des Lebensstils, die Bedeutung der Ernährung, die Minimierung von Bildschirmrisiken und die richtige Verwendung ihrer Brille beraten.
Abschließend möchte ich noch einmal Sir William Ostler zitieren: „Ein guter Arzt behandelt die Krankheit, ein großartiger Arzt behandelt den Patienten mit der Krankheit.“ Die Optometrie ist in einer einzigartigen Position, wenn es darum geht, eine gute, umfassende Versorgung in der Gemeinde zu gewährleisten. Wir alle können als Augenoptiker „großartige Ärzte“ sein, die Patienten betreuen, die von Covid-19 negativ betroffen sind. Es ist an der Zeit, den Umfang der Unterstützung und Rehabilitation, die wir bieten können, voll auszuschöpfen.
Autorin: Linda McGivney-Nolan
ist gelernte Augenoptikerin. Seit 2014 ist sie wissenschaftliche Mitarbeiterin im Fachgebiet Fachdidaktik Elektro-, Informations-, Fahrzeug-, Medien- und Metalltechnik des Instituts für Berufliche Bildung und Arbeitslehre (IBBA) der TU Berlin. Ihre Arbeitsschwerpunkte sind die Berufsbildungsforschung im Gesundheitshandwerk und die Qualifikations- und Curriculumforschung.